O estudo do Câncer de Tireoide é extremamente extenso, com muitos detalhes, valores de exames específicos, esquemas de condutas complexos, não sendo possível a todos a completa compreensão da classificação e tratamento. Assim, o objetivo do estudo é deixar claro os principais pontos do câncer de tireoide, como Incidência, como ele se classifica, como se faz o diagnóstico, e o tipo mais básico de tratamento.
1. Incidência
O câncer de tireoide constitui 1% das neoplasias em geral da população, ou seja, é bem frequente. Das Neoplasias (tumores benignos e malignos) da endocrinologia, é a mais frequente. Exemplos de outras: tumores de hipófise, prolactinoma, carcinoma adrenal etc. Nas mulheres, é o 5º câncer mais comum, enquanto nos homens, o 13º.
A sua incidência vem aumentando, devido a maior realização de ultrassom como exame de rotina, mesmo sem indicação, bem como na questão dos nódulos. A despeito disto, os estudos não mostraram maior mortalidade associada, pois é um tipo de câncer mais indolente. Diferente de vários outros tipos de câncer, apresenta uma alta taxa de sobrevida, com estágios iniciais com sobrevida próxima a da população geral.
2. Classificação
| Carcinomas Bem Diferenciados | Frequência |
| Papilífero | 85% |
| Folicular | 12% |
| Oncocíticos | <3% |
| Carcinomas Pouco Diferenciados | Frequência |
| Medulares | Raro |
| Anaplásicos | Mais Raro |
O Câncer de Tireoide se subdivide em dois tipos principais: os bem diferenciados e os pouco diferenciados. Dos primeiros, o subtipo papilífero é o mais comum, seguido do folicular. Já os poucos diferenciados são mais raros, mais graves e agressivos, com maior chance de metástase e maior mortalidade.
Isto se agrava quando se trata do anaplásico, já tendo prognóstico de vida muito reservado (< 6 meses de vida ao diagnóstico com metástase).
Mas aqui falaremos das principais características do carcinoma de tireoide bem diferenciado, que é mais comum, a respeito da apresentação e do prognóstico.
Carcinoma Papilífero: apresenta maior incidência em mulheres adultas jovens, e ao diagnóstico 30% se apresentam como Microcarcinomas, isto é, com tamanho abaixo de 1 cm. Apresentam crescimento mais lento, baixo grau de progressão. Tem disseminação linfática, o que explica virem em mais de uma lesão e ter muito frequente envolvimento de linfonodos, chegando até 90% dos casos, em estudos do anatomopatológico. Já as metástases a distância (pulmão, osso, fígado) são infrequentes.
Carcinoma Folicular: é mais frequente em mulheres acima de 50 anos e sua incidência aumenta em áreas com deficiência em iodo, sendo raro no Brasil. Ao diagnóstico, diferentemente do Papilífero, é encontrado um tamanho maior de 1 cm, com menos acometimento linfonodal, porém, maior frequência de metástases a Distância, devido a disseminação hematogênica (pela corrente sanguínea).
O que define o diagnóstico na histopatologia (na peça cirúrgica) do folicular é a detecção de invasão da capsula do nódulo ou de vasos e a ausência de atipias nucleares do papilífero. Por isso que somente o anatomopatológico do nódulo inteiro consegue definir se é carcinoma ou adenoma, pois deve-se avaliar todo o nódulo.
3. Diagnóstico
A suspeita do Carcinoma de Tireoide se dá com o Ultrassom e a confirmação pela PAAF, já citada no tópico de nódulos de tireoide. O médico deverá juntar estas informações à história (sinais e sintomas) para indicar o tipo de cirurgia que deverá ser feita, que falaremos mais adiante. Mas antes, é necessário um bom exame de ultrassom e outros exames, caso necessário, a fim de programar adequadamente a cirurgia.
Convém ressaltar que, neste momento, não é necessário solicitar exames para investigação de metástases (exames do tórax, da cabeça etc), pois a presença delas não irá alterar a indicação cirúrgica. É diferente do câncer de pulmão, pâncreas, em que se houver metástases, geralmente, não se opera, porque não mudaria a mortalidade, e o prognóstico é pior. A Tireoidectomia (cirurgia de retirada da Tireoide), independente da presença de metástases, apresentará grande benefício ao paciente, tendo uma expectativa de vida muito maior do que os principais tipos de câncer com metástases. Depois da cirurgia, dependendo do risco de persistência e recidiva da doença, solicita-se exames para esta avaliação.
4. Exames de Imagens
Ultrassom (USG): É fundamental ter um bom ultrassom para planejar a cirurgia, pois a primeira operação é a que tem maior chance de cura, melhorando o prognóstico, o risco de persistência e recorrência da doença. Também é esta que tem menor risco de complicações locais. Já a segunda, caso haja permanência do câncer após a Tireoidectomia, apresenta maior risco de complicações locais, pois será em local já operado anteriormente (maior fibrose).
O ultrassom, ao diagnóstico, pode detectar 30% de linfonodos malignos, valor que aumenta para 60% no momento da cirurgia (quando o cirurgião detecta linfonodos acometidos) e para até 90% no estudo microscópico do anatomopatológico. Vemos, portanto, que as metástases para linfonodos no Carcinoma de tireoide são extremamente frequentes. Ainda assim, este fato não altera a mortalidade dos pacientes e nem o risco de recorrência da doença, segundo estudos da década passada e atuais. Desta maneira, a cirurgia somente deve extrair os linfonodos acometidos macroscopicamente, isto é, que se pode identificar com o Usg e no intra operatório.
No USG pré-operatório, identificamos, além da localização e tamanho do nódulo, o acometimento dos linfonodos: possuem características diferentes dos linfonodos secundários a reações inflamatórias e infecciosas (advindos de feridas na boca, otite, faringite, o que é benigno). Estão mais próximos a tireoide (região central) e perdem as suas características habituais, o que virá descrito no USG. Caso haja dúvida, pode ser necessário punção do linfonodo (semelhante a PAAF) antes da cirurgia para confirmar. Havendo doença em linfonodo, devem ser retirados. Por isto que um bom USG é de fundamental importância para a cirurgia.
Outros exames: podem ser solicitados também, para auxiliar o estudo da região cervical, como Tomografia cervical e tórax. Porém, o que é mais sensível para detectar linfonodos é o USG, mais do que a TC e a RMN. Estes exames têm o seu valor quando há acometimento profundo e invasivo do tumor ou extenso acometimento de linfonodos.
Com estas informações, devemos escolher o tipo de abordagem a ser realizada e o tipo de linfadenectomia.
5. Cirurgia – Tireoidectomia
- Cirurgia ou Acompanhamento?
Em primeiro lugar, todos os carcinomas de tireoide devem ser operados? Antes, operava-se todos, até os menores tamanhos e com menor risco de recidiva. Porém, foram realizados vários estudos com muitos anos no Japão e na Coreia do Sul, desde a década de 90, acompanhando os Microcarcinomas de muito baixo risco. Comparou-se os pacientes que não foram submetidos a cirurgia (em vigilância ativa) e aqueles que foram. Demonstrou-se que os de vigilância ativa tiveram uma taxa muito baixa de crescimento e de metástase para linfonodos, com nenhum caso de metástase a distância.
Assim a opção de acompanhar os Microcarcinomas de muito baixo risco foi validada como opção terapêutica, desde que sejam obedecidos os critérios de indicação: tumores tem de ser papilíferos, variantes não agressivas, tem de ser < 1 cm (Microcarcinomas), sem invasão extratireoidiana, sem metástase a distância ou linfonodal detectada. O médico e o paciente também devem ter segurança nesta opção, e deve haver acesso fácil e rápido a realização de USG e de consultas.
O seguimento deverá ser feito de 6 a 6 meses, e caso for detectado um aumento ou surgimento de linfonodos, deve ser optado por cirurgia.
- Tireoidectomia total (TT) ou parcial (TP) ?
Os aspectos principais que indicam a TT são tumores grandes (>3-4 cm), com extensão extratireoidiana, presença de linfonodo ou metástase a distância. Casos que podem ir para a Tireoidectomia Parcial (ressecção de um lobo da tireoide) são os menores de 1 cm, aqueles só possuem um foco, não tem invasão extratireoidiana e não tem Histórico Familiar ou Irradiação cervical. Casos intermediários podem ser optados por um ou outro tipo de cirurgia.
- Linfadenectomia ?
É o procedimento de ressecção de linfonodos. Procedemos a linfadenectomia terapêutica quando houver acometimento macroscópico do linfonodo, detectado pelos exames de imagem. A linfadenectomia profilática (preventiva) somente é realizada quando houver maior risco de estarem acometidos, como no caso de tumores maiores, invasão extratireoidiana ou a cadeia lateral acometida – pois deve o carcinoma ter passado pela cadeia central.
6. Complicações do Pós operatório
No pós-operatório, a probabilidade de se ter complicações dependerá da duração da cirurgia, das doenças do paciente (Hipertensão, Diabetes, obesidade, insuficiência cardíaca, tabagismo etc), da presença de invasão extratireoidiana e da necessidade de grandes linfadenectomias. Também varia conforme a experiência do cirurgião, sendo menos comum (10%) em cirurgiões de alto volume de cirurgias por ano.
A complicação mais comum é o hipoparatireoidismo (20% dos casos) : uma deficiência das glândulas paratireoides, que se localizam muito próximas a tireoide. Na maioria das vezes, este distúrbio é transitório.
Nesta imagem, podemos observar que as Glândulas Paratireoides se encontram em número de 4 e estão bem atrás da glândula tireoide, que será removida, podendo haver ressecção também de algumas delas.
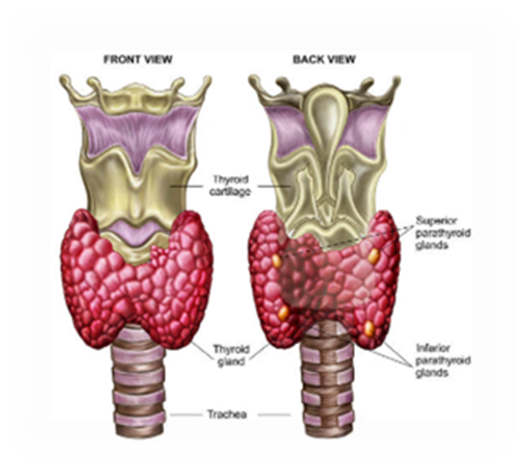
Pode haver também lesão do nervos das cordas vocais, o que gera rouquidão, que também costuma a ser transitória quanto ocorre. A complicação mais óbvia da Tireoidectomia é o hipotireoidismo, que é a deficiência de hormônios produzidos pela tireoide. Ocorre sempre na Total e algumas vezes na Parcial. No primeiro caso, já se deve repor logo após a cirurgia. No segundo, deve-se observar conforme os exames laboratoriais e sintomas, se haverá alteração ou não.
7. Estadiamento do Carcinoma de Tireoide
Após a cirurgia, temos informações essenciais para o manejo do Câncer de tireoide, vindo da história clínica do paciente, dos exames de imagem, dos achados do anatomopatológico da peça cirúrgica. Com isto, sabemos do tamanho exato da lesão, se há comprometimento das margens cirúrgicas, se a ressecção do tumor foi completa. Conta-se o número e o tamanho das metástases nos linfonodos e também o número de vasos acometidos. Estas informações permitirão dois tipos de estadiamento: o TNM e o Risco de Persistência e Recorrência.
TNM: avalia a probabilidade de mortalidade. É sempre único, realizado no pos operatório.
O TNM considera a idade, o tamanho do tumor, a invasão linfonodal e a presença de metástases. Todo estadiamento se encontra na quinta fonte de referência bibliográfica, caso haja curiosidade.
Pacientes acima de 55 anos apresentam 4 classes. O segundo apresenta linfonodos ou Tamanho > 4 cm, o 3 já tem invasão extratireoidiana importante, e o 4 metástases.
A mortalidade nos pacientes de estágio I e II são semelhantes aos de idade menor, mas o estágio III e o IV tem mortalidade pouco mais elevada em 10 anos. Ainda assim, são bem menores do que vários tipos de câncer com metástases.
| Estadiamento | Mortalidade em 10 anos < 55 |
| I | 1,7% |
| II | 15,2% |
| Estadiamento | Mortalidade em 10 anos < 55 |
| I | 1,7% |
| II | 15,2% |
| III | 30% |
| IV | 60,9% |
8. Risco de Recorrência
Avalia o risco de persistência e recorrência de doença. É feito inicialmente no pos operatório e é realizado em cada consulta, avaliando o paciente conforme a sua resposta. Por isso é dinâmico e não estático como o TNM. Considera mais informações sobre o carcinoma do que o TNM, sendo mais acurado para determinar prognóstico e risco de mortalidade.
Assim, muito importante para tomar várias decisões a respeito do tratamento do CDT, como a indicação de radiodo, a intensidade do tratamento do Carcinoma, a frequência do seguimento, e realização de exames para investigação de doença persistente ou recidiva. Para auxiliar neste estadiamento podem ser realizado alguns outros exames no pos operatório, como USG, cintilografia e a Tireoglobulina (que é um marcador do carcinoma de tireoide).
| Existem 3 classificações de Risco de Recorrência: (aqui um breve resumo, não contendo várias informações detalhistas que a Endocrinologia avalia) | |
| Baixo risco | Apresenta risco de recidiva e persistência de somente 3%. São aqueles que não possuem metástases linfonodos detectadas no Usg ou no intraoperatório, podendo haver metástases microscópicas. A ressecção deve ser completa, não pode ter histologia agressiva (que são as variantes de pior prognóstico) e nem invasão vascular. Não há metástases |
| Risco Intermediário | Apresenta Risco de Recidiva de 18%. Também não tem metástases, mas pode haver linfonodos macroscópicos de até 3 cm. Aqui pode ter histologia agressiva, invasão extratireoidiana microscópica ou invasão vascular. |
| Alto Risco | Pode ter metástases a distância, linfonodos muito grandes, maiores do que 3 cm, ressecção incompleta da cirurgia, invasão extratireoidiana macroscópica, invasão vascular extensa. A cintilografia pode mostrar captação intensa no leito cervical ou fora do leito cervical, ou seja, metástases a distância. O marcador do carcinoma (a Tireoglobulina), pode vir bem elevado, significando doença persistente e metástases a distância. |
9. Radiodoterapia
Após o estadiamento do paciente, devemos decidir se há necessidade de radioiodoterapia.
Mas o que seria o Radioiodoterapia? Trata-se de um procedimento da medicina nuclear que utiliza a energia ionizante do Iodo 131, uma molécula radioativa.
Observação: existe a molécula de Iodo normal, que não é radioativa, e que todos nós ingerimos a partir do sal, o qual é iodado. A tireoide o capta a fim de produzir os hormônios tireoidianos. Já no processo de Radiodoterapia, a molécula de Radiodo é formada por meios artificiais e se chama Iodo 131. Apresenta um poder de destruir os tecidos que o captam (ablação) e gera uma imagem, captada em uma câmera específica, evidenciada na cintilografia. Os tecidos que captam o Radiodo serão basicamente o tecido tireoidiano (ou as células que restaram após a cirurgia) e o tumor, caso ainda estiver presente. É diferente da quimioterapia para outros tipos de câncer, pois o Radiodo somente é captado pela tireoide ou pelo tumor, devido a característica fisiológica deste tecido de captar moléculas de iodo. O restante do corpo somente será exposto ao Radiodo, mas não o captará para dentro da célula, sendo eliminado pelos fluidos, como saliva, lagrima, urina e fezes.
O procedimento: o paciente ingere via oral a dose de radiodo e, depois de 7 dias, realizará o exame de imagem, a cintilografia. Esta poderá detectar imagem de tumor residual ou metástases, o que ocorre, geralmente em pacientes de maior risco, sendo muito infrequentes os de baixo ou intermediário risco – como mencionado na classificação acima.
- Contraindicações
Gravidez, amamentação. As mulheres devem evitar gravidez por até 12 meses após o Radiodo, e os homens até 3 meses.
- Complicações
Na grande maioria das vezes, é um procedimento inócuo, que não traz prejuízos ao paciente.
9.2.1 Agudas
Em 10 % dos casos, pode ocorrer sialoadenite, que é uma inflamação das glândulas salivares, que se localizam logo abaixo da mandíbula, com dor, inchaço e xerostomia (secura da boca). Pode haver também xeroftalmia (secura dos olhos). Se a dose de Radiodo for elevada (> 100mCi), a porcentagem se eleva para 33%. Mas isto se resolve em algumas semanas, sem deixar complicações crônicas na grande maioria dos pacientes. É por isso que durante uns três dias após a tomada do iodo 131, costuma-se recomendar aos pacientes que tomem água com limão, para estimular a produção de saliva e eliminar o radiodo mais rapidamente. Também, recomenda-se laxantes e boa hidratação, com o mesmo fim de eliminar o iodo Radioativo do corpo.
9.2.2 Crônicas
Tumores secundários são muito raros e ocorrem com doses cumulativas de Radiodo muito elevadas (> 600 mCi). A incidência absoluta de tais tumores é muito próxima a da população em geral: tumores ósseos, ovarianos, de mama, colorretal, renal. Neoplasias e complicações hematológicas tem um risco relativo um pouco mais frequente: Leucemias, Síndrome mielodisplásica, Aplasia medular.
Fibrose pulmonar pode acontecer quando há muitas metástases pulmonares, porém, também é muito infrequente.
Função das gônadas masculinas e Femininas: No homem, pode haver menor produção de espermatozoides e genes defeituosos. Porém, isto é transitório, e até 3 meses se resolve, motivo pelo qual é recomendado que se espere este tempo antes de ter filhos. Na mulher, pode haver alguns meses de ausência de menstruação (amenorréia), porém também é transitório, retornando ao normal depois. Pode haver adiantamento da menopausa, mas não afeta o período de fertilidade das pacientes.
10. A dose de Radiodo
Varia conforme o objetivo da terapia, havendo 3 possibilidades:
| Dose Ablativa (30 mCi) | Após a cirurgia, sempre existem células restantes da tireoide, que não são identificadas em exames de imagem, mas estão presentes microscopicamente. Assim, esta dose menor de Radiodo tem por objetivo eliminar o tecido remanescente de tireoide saudável. Isso facilitará o seguimento e detecção de recorrência do câncer a partir dos exames, como veremos adiante. Pode ser indicado nos pacientes com estadiamento de baixo risco e de risco intermediário, desde que não haja evidência de doença macroscópica (identificada em exames de imagem). Não é obrigatório, como veremos a seguir. |
| Dose Adjuvante (75 a 150 mCi) | É uma dose maior com o objetivo de eliminar não só remanescente de tireoide, mas possíveis focos de doença residual microscópica. Assim é indicado quando hé maior risco de haber doença microscópica e recidiva da da doença: pacientes de risco intermediário. Aqui não há evidência de doença macroscópica. Esta dose também veremos que não é obrigatória em todos os pacientes de risco intermediário |
| Dose Terapêutica (150 mCi) | Reserva-se aos pacientes têm doença estrutural evidenciada nos exames de imagem, seja cervical ou metástase a distância – identificado pela cintilografia. Necessária nos pacientes de alto risco. |
11.Terapia de Supressão do TSH
Eixo Hipotálamo- Hipófise – Tireoide
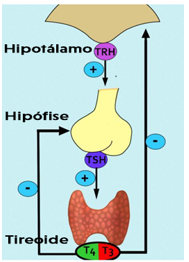
Explicando a fisiologia: o TSH é um hormônio produzido pela glândula hipófise, que se encontra bem no centro do cérebro, com objetivo de estimular a tireoide a se proliferar e produzir mais hormônios tireoidianos. Quando estes se encontram em nível suficiente ou em excesso, há um mecanismo de feedback negativo contra a hipófise, inibindo a produção de TSH, a fim de reduzir a produção dos hormônios tireoidianos.
Após a Cirurgia e a Radiodoterapia, uma outra medida que auxilia no tratamento do Carcinoma é a terapia de supressão do TSH, que consiste em fornecer uma dose um pouco maior da Levotiroxina (o Hormônio Tireoidiano), a fim de suprimir o TSH. Isto reduzirá o crescimento tumoral e o risco de recidiva da doença. Então é muito importante para o tratamento, sobretudo nos casos de maior risco de recidiva ou persistência de doença, na presença de metástases. Para estes o grau de supressão é maior, podendo promover um leve hipertireoidismo devido a maior dose de Levotiroxina. Há também um grau intermediário, e um grau baixo de supressão, conforme o risco do paciente.
Em casos de pacientes com alto risco do carcinoma, porém, muito idoso, ou com várias doenças cardiovasculares (Infarto, AVC, insuficiência cardíaca, osteoporose, arritmia), o Endocrinologista deve optar por grau menor de supressão do TSH, devido aos riscos de o ipertireoidismo piorar as doenças de base.
11. Resposta À Terapia

Após realizados os principais passos do tratamento do carcinoma, iremos reclassificar o paciente conforme a resposta à Terapia.
A reclassificação é feita a partir dos principais exames para se avaliar o paciente no pos operatório do Carcinoma de Tireoide:
11.1 Exames de Sangue:
Tireoglobulina (Tg) e Anti-Tireoglobulina
A Tg é uma proteína produzida pela tireoide e específica, não existindo em nenhum outro lugar do corpo. Assim, é útil como marcador do tecido tireoidiano ou do tumor. Se houver recidiva da doença, a Tg irá se elevar e sugerir alteração do status da doença: metástases para linfonodos (cervicais) ou metástases a distância, em que são maiores. Sempre se deve solicitar o anticorpo Anti-Tg, pois pode estar presente e negativar o exame de Tg e não poderá ser utilizada para o acompanhamento. Os níveis de anticorpos poderão ser utilizados no acompanhamento.
11.2 Ultrassom Cervical
Exame de imagem principal para identificar possíveis recidivas do carcinoma nos linfonodos.
Outros exames podem ser solicitados para investigação de metástases: Tomografia Cervical, de Tórax, Cintilografia, Pet scan.
Assim, esta reavaliação pode modificar o risco do paciente quanto a recidiva, persistência da doença e mortalidade. Caso o paciente tenha alto risco inicial, porém, tenha tido uma ótima resposta ao tratamento, não identificando mais doença no momento, terá melhor índices de sobrevida e menor chance de recidiva em relação àqueles que tem pior resposta.
A partir da reclassificação que será decidido como prosseguir com o tratamento do paciente: a respeito intensidade de supressão do TSH, da frequência do acompanhamento, da investigação de metástases e da necessidade de terapia adicional. Existem muitas informações que os Endocrinologistas utilizam para classificar a resposta do paciente. O estudo do Carcinoma de Tireoide é complexo e precisa de especialista para o acompanhar, pois são muitos detalhes a se considerar.
| Categoria | Descrição | Risco de Recorrência | Risco de Mortalidade em 10 anos | Conduta |
|---|---|---|---|---|
| 1. Resposta Completa ou Excelente | Pacientes que responderam muito bem a terapia e não têm nenhuma evidência de doença cervical e nem a distância. Os exames são todos negativos: a Tg, a anti-Tg e o USG. | 1-4% | 1% | |
| 2. Resposta Indeterminada ou Aceitável | Pacientes que responderam bem a terapia do carcinoma e não têm nenhuma evidência de D. Estrutural, pois os exames de imagem são negativos. Porém, os exames laboratoriais (Tg e ou AntiTg) são levemente positivos. | 20% | 1% | |
| 3. Resposta Bioquímica Incompleta | Pacientes que ainda não têm nenhuma evidência de doença cervical ou a distância, nos exames de imagem, porém, apresentam exames laboratoriais mais fortemente positivos ou estão em ascensão. | 17% | <1% | Investigação com os exames (cintilografia, USG, TC, RM, Pet Scan) e aumento da frequência de acompanhamento e intensidade da supressão do TSH. |
| 4. Resposta Estrutural Incompleta | Paciente que não tiveram boa resposta a terapia, mantendo a doença cervical ou a distância, evidenciada em exames de imagem. Podem ser aqueles também que tiveram boa resposta, mas recidivaram a doença. | 11% com doença cervical 57% com metástases a distância |
Cirurgia se possível, Radioterapia, intensifica supressão do TSH, Quimioterapia |
12. Referências Bibliográficas
- MS/ INCA/ Coordenação de Prevenção e Vigilância/ Divisão de Vigilância e Análise de Situação, 2021
- Salles, P. Carcinoma Diferenciado de Tireoide. Cap 65. Em: O Essencial em Endocrinologia
- Qubain SW, Nakano S, Baba M, Takao S, Aikou T 2002 Distribution of lymph node micrometastasis in pN0 well-differentiated thyroid carcinoma. Surgery 131:249– 256.
- Gao et al. 2016 Chinese expert consensus on PTMC.1 Akira miyauchi et al. Insights into the management of papillary microcarcinoma of thyroid.2
- Tuttle, R. M. et al. The Updated AJCC/TNM Staging System for Differentiated and Anaplastic Thyroid Cancer (8th edition): What changed and why?
- Haugen, B. R. , et al. B 32- 35. In ATA Management Guideline in Adults Patients with Thyroid Nodules and Differentiated Thyroid Cancer.


